

A pikkelysömör (latinul pszoriázis) az életet nem fenyegető, de az életminőséget nagymértékben rontó bőrbetegség. Kezelése az utóbbi években nagy fejlődésen ment és megy át.
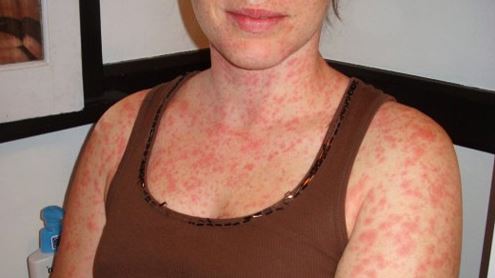 Ez a viszonylag gyakori gyulladásos bőrbetegség Európában százból kb. két embert érint. Első tünetei bármely életkorban jelentkezhetnek, mégis a serdülőkorban, illetve nőknél a változás éveiben lép fel leggyakrabban a betegség.
Ez a viszonylag gyakori gyulladásos bőrbetegség Európában százból kb. két embert érint. Első tünetei bármely életkorban jelentkezhetnek, mégis a serdülőkorban, illetve nőknél a változás éveiben lép fel leggyakrabban a betegség.
A pikkelysömör a bőrön kívül a körmöket és az ízületeket is érintheti. A köröm elváltozásai az esetek felében megfigyelhetők, és közepesen súlyos vagy súlyos pszoriázisban minden harmadik betegnél jelentkeznek ízületi panaszok a betegség lefolyásának valamely pontján. A közepesen súlyos vagy súlyos forma gyakori kísérőjelensége a szorongás és a depresszió.
A pikkelysömörös betegek fokozottan ki vannak téve a szív-ér rendszeri betegségek, a szélütés, az elhízás és a cukorbetegség veszélyének; ezért is fontos, hogy mielőbb megkezdődjön a kezelés.
Mi okozza a pikkelysömört?
A pikkelysömör kialakulásában örökletes és környezeti tényezőknek egyaránt szerepet tulajdonítanak. Az átlagosnál nagyobb a betegség előfordulásának valószínűsége, ha a család valamelyik tagjánál már diagnosztizáltak pikkelysömört. A pikkelysömör hátterében valószínűleg a bőr veleszületett immunrendszerének eltúlzott reakciója áll.
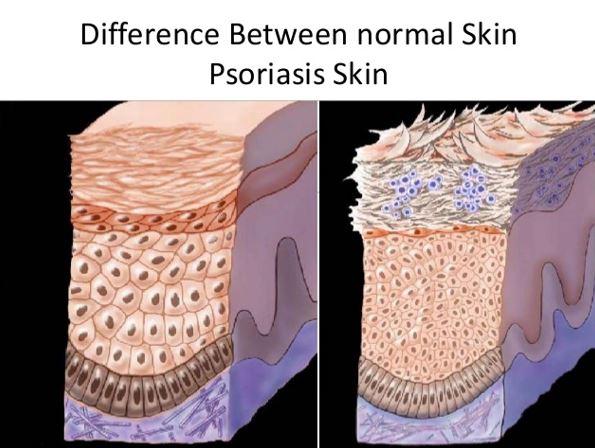
A bőr külső rétege (az epidermisz) folyamatosan megújuló sejtekből áll. Ez a folyamat normálisan 3-4 hét alatt megy végbe, míg pikkelysömör esetén a sejtmegújulási ciklus drámaian felgyorsul, akár 3-4 napra is rövidülhet.
A tünetek kiváltásában és súlyosbodásában külső tényezők is szerepet játszhatnak, pl. gyógyszerek, fertőzések, alkohol, dohányzás. A tünetek fellángolását okozhatják a magas vérnyomás vagy az angina kezelésére adott béta-blokkolók, a bizonyos pszichiátriai betegségekben adott lítium vagy a maláriaellenes szerek.
A tünetek megjelenésében és fennmaradásában szerepet tulajdonítanak étrendi tényezőknek is, de ezek az összefüggések még kissé tisztázatlanok. Bizonyosnak látszik, hogy az elhízás összefügg a pszoriázis előfordulásával, az aktív életmód, az egészséges táplálkozás, a normális testsúly elérése és fenntartása pikkelysömörben jó hatású (lásd később).
A betegség kialakulásának vagy fellángolásának esélyét növelhetik a traumák, a túlzott napfényhatás és bizonyos hormonális változások is.
Mikor kell pikkelysömörre gondolni?
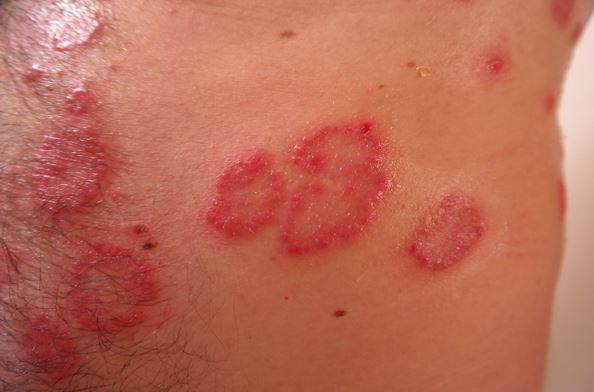
A pikkelysömör jellegzetes bőrtünete vöröses, hámló elváltozás megjelenése, melynek felső rétege alatt annak leválasztásakor pontszerű vérzés marad vissza. A pikkelysömörös elváltozások környezetüktől élesen elhatároltak, felszínüket leválasztható ezüstös pikkely fedi, alatta a bőr kipirosodott. A jellegzetes bőrelváltozások a testen bárhol megjelenhetnek, olykor nem járnak egyéb panasszal, máskor viszkető érzés vagy fájdalom kíséri azokat. Súlyosabb esetekben a bőr berepedezhet, ez pl. a kézen és a lábon funkciókárosodást is okozhat.
Ha a betegség a körmöket is érinti, akkor a körömlemez megvastagodhat és elemelkedhet, a körömágy fájdalmassá válhat.
 |
A kivizsgálás lépései
Az orvos többnyire már a bőrelváltozások jellege alapján felállíthatja a pikkelysömör diagnózisát. A kivizsgálás első lépéseként az orvos kikérdezi a beteget a tünetek jelentkezésének idejéről, a panaszok fennállásának időtartamáról és a kísérő tünetekről. Azt is tisztázni kell, hogy a családban előfordultak-e hasonló tünetek, vagy diagnosztizáltak-e pikkelysömört.
A fizikális vizsgálat során az orvos megtekinti a bőrt és a körmöket, rákérdez az egyéb panaszokra, megvizsgálja az ízületek működését. Ekkor kerülhet sor az ún. PASI index meghatározására, mely négy régió (fej és nyak, felső végtagok, alsó végtagok és törzs) vizsgálata alapján ad képet a be-tegség súlyosságáról, kiterjedéséről. (Az összpontszám 0 és 72 között lehet: a 0 jelzi a betegség hiányát, a 72 a legsúlyosabb pikkelysömört.) Minden olyan esetben súlyos betegséget véleményez az orvos, amikor ez a pontszám meghaladja a 10-et.
Az első kivizsgálás része az életminőség megítélése is, erre speciális kérdőíveket dolgoztak ki. Ezek egyike, a Bőrgyógyászati Életminőség eszköz (Dermatology Life Quality Index, DLQI) 10 kérdéssorban azt térképezi fel, az utóbbi 7 napban a pszoriázis a mindennapi tevékenységeket.
Szükség lehet laboratóriumi vizsgálatok elrendelésére is, és ugyancsak laboratóriumi kontroll szükséges bizonyos gyógyszeres kezelések megkezdése előtt és a terápia közben is.
A betegség lefolyása
A pikkelysömör lefolyása és kórjóslata változó. A betegség többnyire tartósan fennáll, a hullámzó lefolyás során viszonylag tünetmentes időszakok és súlyosabb tünetekkel kísért fellángolások váltogatják egymást. Esetleg a tünetek akár évekre teljesen eltűnhetnek, majd ismét visszatérnek. A betegség végleges gyógyítására még nem rendelkezünk hatékony módszerrel, ám megfelelő életmóddal és kezeléssel a tünetek jelentősen enyhíthetők, a fellángolások megelőzhetők vagy ritkíthatók.
 |
Helyi kezelések
Pikkelysömörben a lokális terápiák alkalmazhatók önmagukban vagy szisztémás és fénykezelés kiegészítéseként. A kezelés első lépéseként hámlasztó hatású anyagokkal (szalicilsav, tejsav, karbamid) az orvos a pikkelyes, hámló felrakódások eltávolítására törekszik.
A kortikoszteroidok gyulladáscsökkentő, az immunrendszer túlzott működését elnyomó hatást fejtenek ki. Ezek a készítmények alkalmazhatók helyileg (krém, kenőcs, gél, oldat, paszta stb. formájában) vagy szisztémásan (szájon át szedhető tablettákban).
A D-vitamin-analógok (D-vitaminhoz hasonló szerek) lokális használatához az a megfigyelés vezetett, hogy szájon át szedett D-vitamin hatására a betegek bőrtünetei jelentősen javultak. Az első lokális D-vitamin-készítményt, a kalcipotriolt 1992-ben törzskönyvezték.
A ditranolt makacs esetekben, kórházi kezelésként alkalmazzák még, bár pontos hatásmechanizmusát nem ismerjük. Számos új hatóanyag is rendelkezésre áll, pl. az ún. kalcineurin-inhibitorok vagy a tazaroten. A lokális tüneti kezelését képezi továbbá bőrtápláló, bőrpuhító készítmények használata is.
Fénykezelés. Kontrollált körülmények között ultraibolya fénnyel sugarazzák be az érintett bőrfelületet. Egy kúra időtartama 8-10 hét, melynek során 2-3 hetente kerül sor az újabb kezelésekre. A terápia történhet ultraibolya B (UVB) és ultraibolya A sugarakkal (PUVA). Utóbbi alkalmazásakor arra alkalmas szerrel, pl. tabletta formájában szedett vagy a fürdővízhez adott psoralennel érzékenyíteni kell a bőrt az ultraibolya sugárzással szemben.
Szisztémás kezelés
A methotrexat kiterjedt kórformákban vagy ízületi érintettség esetén hosszú távú kezelésre ad lehetőséget. A terápiás hatás kibontakozásához több hét szükséges; alkalmazását ellenjavallatok és mellékhatások határolják be.
A retinoidok (pl. acitretin) kiterjedt bőrtünetekkel járó formákban hatásosak; fényterápiával kombinálhatók. Károsíthatják a fejlődő magzatot, ezért terhességben kerülendők, és a kezelés befejezése utáni 2 évben is hatásos fogamzásgátlás szükséges.
A felsorolt szerek eredménytelensége esetén szóba jön ciklosporin adása, a kezelést azonban a súlyos mellékhatások lehetősége miatt gondosan mérlegelni kell.
Biológiai terápia. Olyan esetekben indítható (szigorú szakmai protokollok alapján), amikor legalább fél éve súlyos tünetek állnak fenn, és a hagyományos szisztémás kezelések hatástalanoknak bizonyultak. A legismertebb biológiai szerek a hazánkban is hozzáférhető ún. TNF-gátlók (pl. etanercept, infliximab, adalimumab), valamint az ustekinumab és a secukinumab.























